Par Dr. David Stewart
Par Dr. David Stewart
Dans cette série d’articles, nous présentons des extraits du livre du Dr David Stewart, A Short Primer on Why Cancer Still Sucks. Si vous souhaitez connaître les 13 autres raisons avancées par le Dr Stewart, vous pouvez vous procurer son livre (en anglais) sur Amazon ou à whycancerstillsucks.com.
La 5e raison pour laquelle ce n’est pas drôle d’avoir un cancer est que bien que la radiothérapie puisse être efficace contre le cancer, elle peut manquer des cellules cancéreuses. De plus, bien que la radiothérapie palliative puisse, chez certaines personnes atteintes d’un cancer incurable, permettre de soulager considérablement les symptômes, elle n’a aucun effet ou ne procure qu’un soulagement de courte durée chez d’autres personnes.
Avantages de la radiothérapie
La radiothérapie permet de traiter certains cancers localisés qui ne peuvent pas être opérés. Bien que l’opération et la radiothérapie permettent toutes deux d’enlever ou de détruire une tumeur, avec l’opération, la tumeur peut être enlevée dans son intégralité, tandis qu’avec la radiothérapie, un petit nombre de cellules cancéreuses peuvent subsister. Toutefois, la radiothérapie reste bel et bien une option quand l’opération n’est pas possible et peut, sans équivoque, détruire avec succès des tumeurs localisées. Lorsqu’elle est pratiquée après une opération, la radiothérapie peut réduire le risque de récidive chez certain(e)s patient(e)s atteint(e)s de cancers incurables. Elle peut également être extrêmement efficace dans le soulagement de certains symptômes, comme les douleurs, le manque de souffle et les saignements.
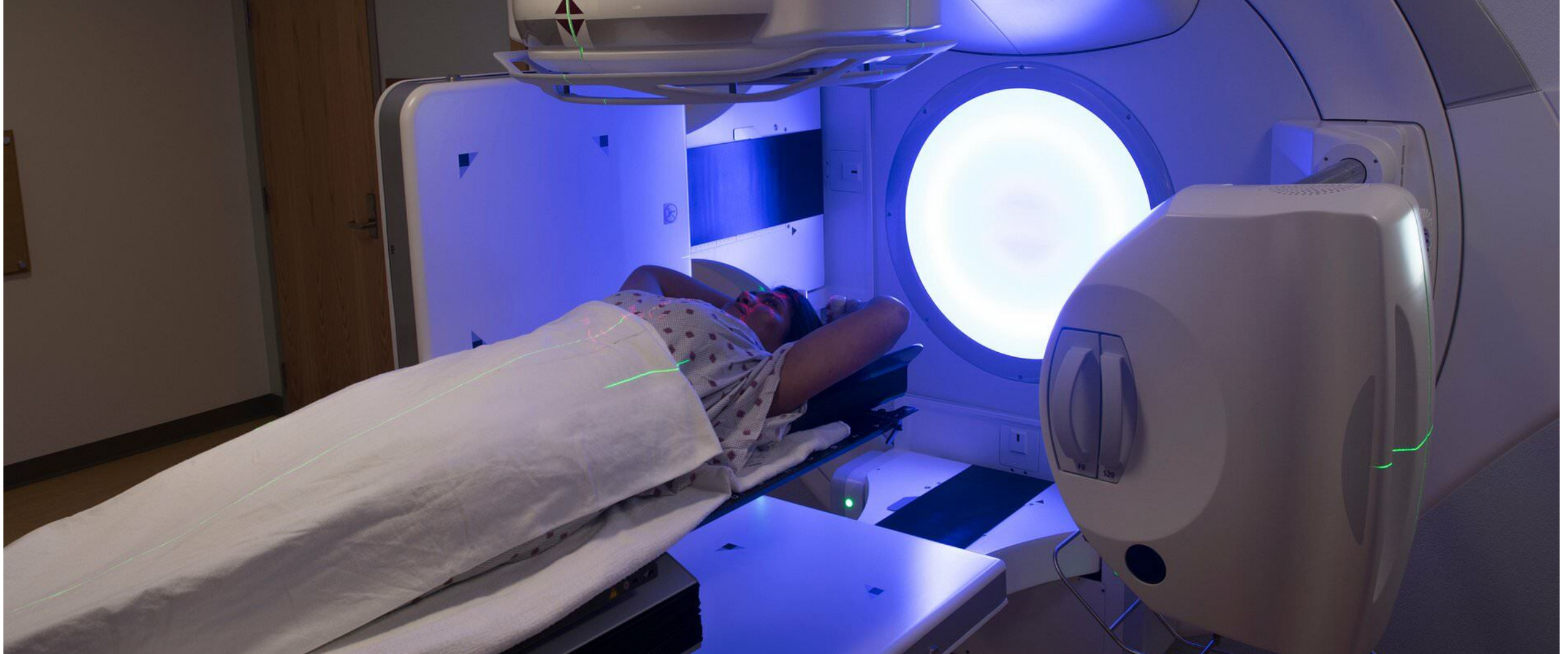
Comment ça marche?
La radiothérapie agit comme un éclair qui casse l’ADN des cellules cancéreuses. Cela permet soit de détruire les cellules cancéreuses, soit d’empêcher les cellules cancéreuses de se diviser. Certaines lésions de l’ADN causées par la radiothérapie peuvent être corrigées. Les cellules saines sont un peu plus efficaces à réparer l’ADN endommagé que les cellules cancéreuses, en particulier lorsque de faibles doses de radiothérapie ont été administrées.
C’est pour cela que l’on administre souvent la radiothérapie avec une « intention curative » une à deux fois par jour, du lundi au vendredi, pendant plusieurs semaines à la suite. En procédant ainsi, on observe une accumulation des dommages assenés quotidiennement à l’ADN des cellules cancéreuses, puisque celles-ci sont moins efficaces que les cellules saines à réparer l’ADN endommagé. Cela peut ainsi se traduire par une destruction totale de la tumeur sans affecter de manière excessive les tissus sains. Seule une partie des dommages causés à l’ADN des cellules saines sera réparée. Si la tumeur revient dans un endroit qui a été traité avec une forte dose de radiothérapie, il est possible que le ou la patient(e) puisse tolérer une faible dose de radiothérapie dans le but d’amoindrir les symptômes de façon temporaire. Il n’est toutefois pas possible de lui administrer alors de fortes doses de radiothérapie, car cela pourrait causer des dommages irréversibles, handicapants ou graves aux tissus cutanés, aux principaux vaisseaux sanguins ou à d’autres organes. C’est d’ailleurs pour cela que les radio-oncologues prennent soin de noter les zones irradiées ainsi que les doses administrées.
Par ailleurs, il est en général impossible d’opérer une tumeur récidivant dans une zone déjà irradiée du fait de la mauvaise cicatrisation des tissus irradiés à l’aide de fortes doses. En effet, la cicatrisation des tissus irradiés les rend plus durs et difficiles à extraire. En outre, l’identification des principaux vaisseaux sanguins et l’opérabilité étant compromises dans les zones irradiées, une intervention chirurgicale dans ces régions comporterait des risques accrus d’hémorragies. Lorsque l’on décide d’administrer de fortes doses de radiothérapie avant d’opérer, on doit tout d’abord s’assurer du bien-fondé de la radiothérapie, qui dépend de plusieurs facteurs, dont les mécanismes à l’origine des symptômes, le type de cancer, etc. On doit également pouvoir réaliser l’opération quelques semaines au plus tard après l’irradiation de la tumeur, avant que de grandes quantités de tissus cicatriciels n’aient eu le temps de se former.
Pourquoi la radiothérapie peut-elle échouer?
La radiothérapie peut échouer, car il arrive que certaines cellules cancéreuses, très coriaces, n’arrivent pas à réparer l’ADN endommagé. De plus, il existe des tissus dits « hypoxiques », c’est-à-dire les tissus ayant un déficit en oxygène, qui présentent une résistance accrue à l’irradiation. Ces tissus sont plus susceptibles d’être présents dans les larges tumeurs que dans les petites tumeurs, ce qui rend les larges tumeurs plus difficiles à traiter par radiothérapie. En outre, les larges tumeurs renfermant un plus grand nombre de cellules cancéreuses que les petites tumeurs, il est plus probable qu’elles contiennent des cellules qui résistent au traitement et qui peuvent muter, ou qu’elles laissent s’échapper dans le sang des cellules cancéreuses, qui entraînent alors la formation de métastases distantes incurables. À noter que même si le nombre de cellules cancéreuses capables de résister au traitement et d’engendrer des mutations est faible, la tumeur est capable de se reformer si une seule de ces cellules cancéreuses réussit à survivre à l’irradiation. La nouvelle tumeur composée de cellules mutées peut alors s’avérer encore plus résistante à l’irradiation du fait des mutations survenues.
Les cellules cancéreuses qui se développent rapidement sont plus sensibles à la radiothérapie que celles dont le développement est plus lent. Toutefois, lorsque l’on est présence de cellules au développement rapide, il est possible que les cellules détruites lors d’une séance de radiothérapie aient déjà été remplacées par de nouvelles cellules d’ici la prochaine séance, le jour d’après. Les antioxydants comme les vitamines C et E peuvent également accroître la résistance des cellules cancéreuses à la radiothérapie.
Enfin, l’endroit où se trouve la tumeur joue également un rôle dans le succès de la radiothérapie. Prenant l’exemple d’une personne qui a une tumeur se trouvant au bas d’un poumon et s’étant propagée aux ganglions lymphatiques, dans la partie supérieure de la poitrine. Pour traiter l’ensemble des régions présentant des métastases, il faudrait cibler une large zone et risquer d’irradier une trop grande quantité de tissu pulmonaire sain. De plus, certaines régions, comme le foie, la moelle épinière, les intestins et le cœur, sont très délicates, ce qui rend difficile l’administration sécuritaire de la radiothérapie.
Certains médicaments augmentent la sensibilité des tumeurs à la radiothérapie
Certains médicaments administrés en chimiothérapie permettent d’optimiser la radiothérapie. Pour beaucoup de cancers, la norme est désormais d’associer des agents chimiothérapeutiques à une radiothérapie avec « intention curative » à fortes doses. On espère ainsi augmenter l’efficacité de la radiothérapie, mais aussi détruire les dépôts tumoraux — trop petits pour apparaître à l’imagerie — susceptibles de se trouver en dehors de la zone irradiée.